ハート・トーク2019 心臓病の二次予防と心臓リハビリテーション
ハート・トーク2019
公益財団法人日本心臓財団とアステラス・アムジェン・バイオファーマ株式会社は2019年8月8日、「8月10日は健康ハートの日」のイベントの一環として、メディアセミナー『ハート・トーク2019』を開催しました。
順天堂大学大学院医学研究科循環器内科学の代田浩之特任教授による「心臓病の二次予防と心臓リハビリテーション」と題し、再発予防の鍵となるコレステロール低下療法と心臓リハビリテーションの重要性についての講演を紹介します。
心臓病の二次予防と心臓リハビリテーション
代田浩之(順天堂大学大学院医学研究科循環器内科学特任教授)
循環器疾患の増加
狭心症や心筋梗塞などの虚血性心疾患は、世界的に増加しています。日本でも増加していることが推測されますが、現在、全国での心筋梗塞発症数を表すデータはありません。今後、循環器病対策基本法のもとで登録システムが作られていくことが疾病対策の重要な課題となっていくと思われます。
滋賀大学で行われた高島地区での疫学調査では、1990年から2001年の間に心筋梗塞発症率が年間7.8%増加しており、とくに高齢男性において増加していました。この背景には、生活習慣の変化と高齢化があると考えられます。
一方で心筋梗塞に対する治療法は著しく進歩しました。CCU(コロナリケアユニット)ができたことによって約60年前には30%あった急性期の心筋梗塞の院内死亡率は約半分になり、血栓溶解療法によってさらに半分になり、カテーテル治療によってさらに半分になり、現在、5%前後の院内死亡率になっています。
このように、医学の進歩で患者さんの予後は改善しているものの、高齢化によって慢性患者数が増加し、循環器疾患による死亡の絶対数も増加しています。日本循環器学会の観察登録研究「JROAD」では、心筋梗塞の患者数は若干増加しているが死亡率は横ばい、心不全の患者数が非常に増加しています。高齢者の慢性期の循環器疾患として心不全が急増しているということです。
二次予防の重要性
急性期の心筋梗塞治療が進歩した現在、再発予防が大きなテーマになります。欧米で、心筋梗塞を発症していない一次予防群、安定狭心症群、不安定狭心症・心筋梗塞群で死亡率と発症率(再発率)を比較した結果、疾患群の発症率(再発率)が高く、とくに不安定狭心症・心筋梗塞群での発症後数カ月の再発率が10%以上と極めて高いことがわかりました。
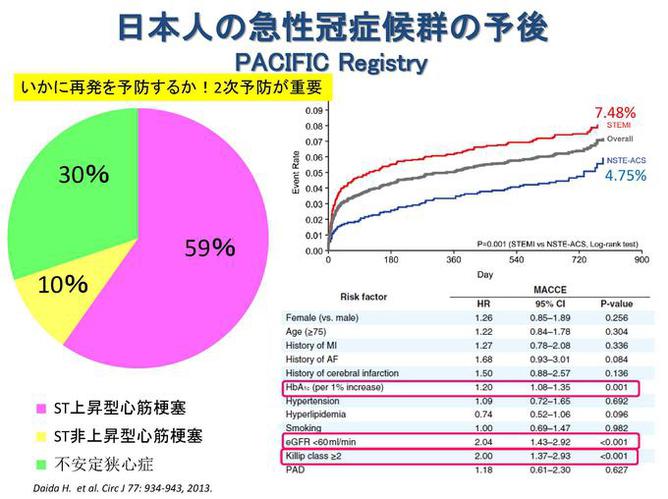
日本でも私どもの4,000名の急性冠症候群患者の予後を調査した研究(PACIFIC Registry)では、発症後2年までに再発する率が約6%になっており、やはり急性期の再発率が高いことがわかっています(図1)。
 心筋梗塞や狭心症は動脈硬化性疾患であり、その再発予防(二次予防)では、動脈硬化のリスクをいかに減らすかが重要になります。脂質異常、高血圧、糖尿病、喫煙、肥満、メタボリックシンドロームなどの複数のリスクが合わさって心筋梗塞が発症すると考えられています。なかでも悪玉コレステロールといわれるLDLコレステロール値が高いことは大きなリスクになります。
心筋梗塞や狭心症は動脈硬化性疾患であり、その再発予防(二次予防)では、動脈硬化のリスクをいかに減らすかが重要になります。脂質異常、高血圧、糖尿病、喫煙、肥満、メタボリックシンドロームなどの複数のリスクが合わさって心筋梗塞が発症すると考えられています。なかでも悪玉コレステロールといわれるLDLコレステロール値が高いことは大きなリスクになります。
日本では2018年にREAL CADという大規模臨床試験の結果が発表されました。約14,000例の患者さんを対象に脂質低下薬であるHMG-CoA還元酵素阻害薬(スタチン)の低用量と高用量の効果を比較した試験ですが、高用量群(LDLコレステロール値76mg/dL)では低用量群(同91mg/dL)より心事故率が約20%低くなったという結果が出ています。日本人においてもスタチンの高用量を用いて悪玉コレステロールをしっかり下げることが予後の改善につながることが証明されたことになります。
日本動脈硬化学会の動脈硬化性疾患予防ガイドライン(2017年)の脂質管理目標値では、冠動脈疾患の既往のある患者さんの二次予防に対する脂質管理目標値は、100 mg/dL未満と一次予防に比較してより低い目標値が設定されており、さらに家族性高コレステロール血症や急性冠症候群、あるいは糖尿病の高リスク群の場合は再発リスクが極めて高いので、目標値が70 mg/dL未満に設定されています。再発リスクの高い患者さんには、より積極的にLDLコレステロールを下げる必要があるということです(図2)。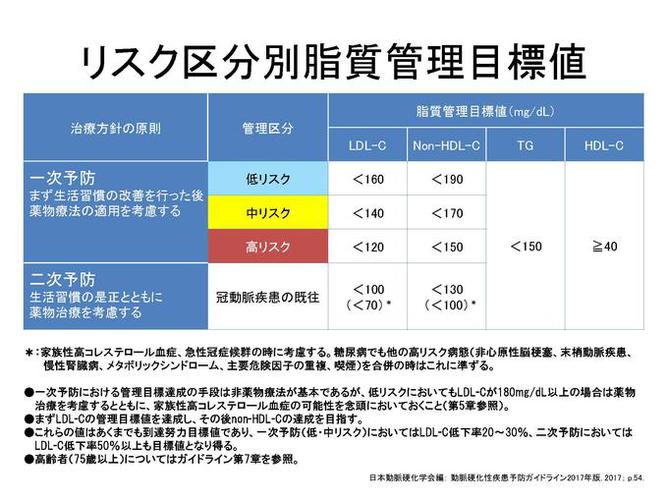 しかしながら、疾患別に患者さんのLDLコレステロール値を調べた研究では、急性冠症候群(心筋梗塞や不安定狭心症)の患者さんでLDLコレステロールが70 mg/dL未満に達している方は約3割しかいませんでした。100 mg/dL未満としても7割しかいませんでした。また、他の冠動脈疾患においても、100 mg/dL未満の患者さんは約5割に過ぎませんでした。現実には、まだまだ冠動脈疾患を持っている方の二次予防に対する治療が十分に行われていないことがわかります。
しかしながら、疾患別に患者さんのLDLコレステロール値を調べた研究では、急性冠症候群(心筋梗塞や不安定狭心症)の患者さんでLDLコレステロールが70 mg/dL未満に達している方は約3割しかいませんでした。100 mg/dL未満としても7割しかいませんでした。また、他の冠動脈疾患においても、100 mg/dL未満の患者さんは約5割に過ぎませんでした。現実には、まだまだ冠動脈疾患を持っている方の二次予防に対する治療が十分に行われていないことがわかります。
心臓リハビリテーション
心筋梗塞などの急性冠症候群の急性期治療の後、薬物療法や食事療法、禁煙、栄養指導、そして運動療法が行われます。運動負荷試験を行い、その患者さんに合った運動プログラムのもとに運動療法を行うことを狭い意味での心臓リハビリテーションと呼びますが、現在は運動療法だけでなく栄養指導や薬物療法など多くの因子の管理を包括的に行うことを包括的心臓リハビリテーションと呼んでいます。
1930年代は、現在のような血行再建術もなく、ベッドで長期間(8週間)安静にするだけしか治療法がありませんでした。しかしながら、長期の安静は体が安静に慣れて疲弊してしまう(デコンディショニング)ことから、必ずしも良くないことがわかり、安静の期間が少しずつ短くなって、リハビリテーションの概念が始まりました。1980年代は外来でのリハビリテーション、1990年代より包括的リハビリテーションが行われるようになり、2000年代では心不全に対しても運動療法が有効であることが明らかになっています。
心臓リハビリテーションは、心血管疾患を有する患者さんに対して、医学的評価、運動処方、冠危険因子是正、教育、およびカウンセリングからなる長期にわたる包括的で個別的なプログラムで行われる、医師、看護師、理学療法士、管理栄養士、薬剤師などさまざまな職種によるチーム医療です(図3)。
この心臓リハビリテーション、なかでも運動療法が動脈硬化にどの程度効果があるかを調査した私たちの研究を紹介します。
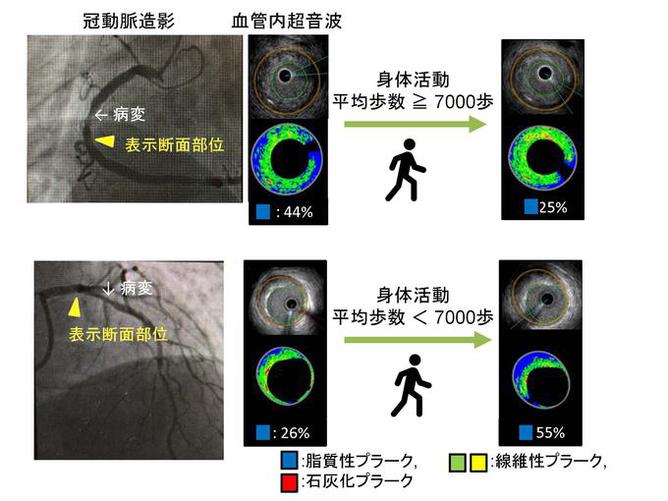
急性冠症候群の患者さんをインターベンション治療した後、急性期の心臓リハビリテーションを行い、退院後の患者さんを1日の平均歩行数7,000歩以上の群と7,000歩未満の群に分けて8ヵ月後に血管内超音波で冠動脈プラークの脂質成分の変化を比較しました。その結果、7,000歩以上の群では脂質成分が小さくなっており、7000歩以下の群では少し大きくなっていることがわかりました(図4)。
フレイルの予防
日本の超高齢社会においては、心筋梗塞後の患者さんもどんどん高齢化しています。そのようななかで一番問題になるのが、フレイルです。フレイルとは、加齢に伴い様々な機能変化や予備能力の低下によって健康障害に対する脆弱性が増加した状態で、筋肉量の低下(サルコペニア)や生活機能障害、免疫や神経内分泌などの異常が複合的に関与しており、身体だけでなく精神的、社会的なフレイル状態があるといわれています。
このフレイルが患者さんの予後を悪くしていることから、現在の心臓リハビリテーションの概念には、運動療法、カウンセリング、患者教育による運動耐容能能の増加と生活の質の向上による再発予防・長期予後改善に、フレイルの予防や心不全の疾病管理が加わっています。
しかしながら、わが国では心臓リハビリテーションの普及がまだまだ進んでおりません。外来での心臓リハビリテーションを行う施設が少ないことも問題ですが、そもそも心臓リハビリテーションという言葉を知っている患者さんが少ないことも問題です。
ですから、この心臓リハビリテーションを行う施設を増やし、その質を良くするとともに、社会においてこの認知を増やすことがきわめて重要だと考えています。