第16回「突然死や寝たきりを防ぐために…」~最新の動脈硬化性疾患予防ガイドラインから~
今回の『動脈硬化性疾患予防ガイドライン 2012年版』(以下、ガイドライン)のポイントの1つは、動脈硬化性疾患の予防を目指すにあたって、LDLコレステロール(LDL-C)の低下を第一目標としつつ、包括的なリスク管理に重点が置かれていることである。つまり、脂質異常症の治療だけでなく、高血圧治療、糖尿病治療、抗血小板療法など包括的に治療することを推奨している。山崎氏は動脈硬化性疾患の包括的管理のうち、脂質異常症および高血圧の薬物療法に焦点を当てて講演した。
脂質異常症の薬物療法
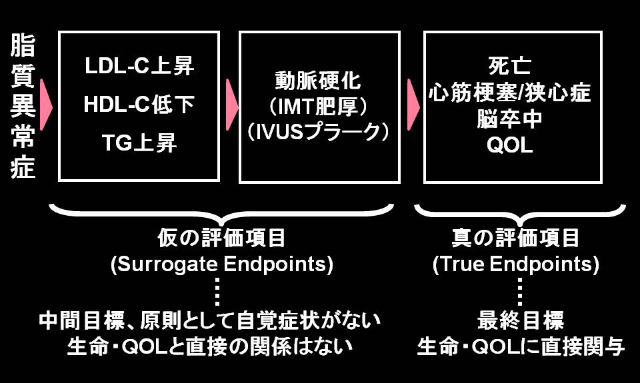
脂質異常症は動脈硬化を誘発し、最終的には心血管イベント、あるいは生活の質(QOL)の低下をもたらすため、脂質異常症治療での最終目標は心血管疾患を予防することである(図1)。今回のガイドラインにおいて脂質管理の目標値は、冠動脈疾患の既往や糖尿病などの危険因子によって得られる動脈硬化性疾患発症の絶対リスクにより設定されている。
図1 脂質異常症の推移
脂質異常症治療薬のうち代表的な薬剤は、LDL-C低下薬のスタチンである。スタチンは、多くの臨床試験においてLDL-C値を低下させるとともに心血管イベントの一次予防・二次予防のいずれにおいても発症率の低下を示すエビデンスを豊富に有している。スタチン治療に関する臨床試験のメタ解析では、LDL-C値を39mg/dL(1mmol/L)低下させることで、脳梗塞、心筋梗塞など、全ての動脈硬化性疾患の発症リスクの低下が示され、また、スタチン投与前のLDL-C値にかかわらず、LDL-C値を39mg/dL低下させると心血管イベント発症リスクが約20%低下することが報告されている(図2)。こうしたエビデンスから、心血管イベント発症予防においてスタチンによるLDL-C低下療法の効果は、「the lower、the better」といわれている。
このようにスタチンでは、その効果を評価する臨床試験において、Surrogate Endpoint(LDL-C値の低下など、図1)とともにTrue Endpoint(心血管イベント発症の低下)の達成が示されているが、エゼチミブ(LDL-C低下薬)、フィブラート系薬剤(トリグリセライド低下・HDL-C上昇薬)などのスタチン以外の脂質異常症治療薬では、Surrogate EndpointとTrue Endpointの一致という点でスタチンに匹敵するエビデンスを有していない。エゼチミブの主な臨床試験は4つ報告されているが、Surrogate EndpointとTrue Endpointが一致したのは1試験のみである。また、フィブラート系薬剤も、最近のACCORD Lipid試験において、Surrogate Endpointは達成されたもののTrue Endpointの達成は示されなかった(高トリグリセライド・低HDL-CのサブグループではTrue Endpointに対して有効性が示唆された)。
このような状況のため、ガイドラインでは「高LDL-C血症に対する薬物療法としては、スタチンが第一選択薬」であり、エゼチミブは「スタチンとの併用もしくは副作用などでスタチンを用いることができない場合に選択」、また、フィブラート系薬剤は「低HDL-Cを伴う高トリグリセライド血症に対して投与を考慮」とされている。
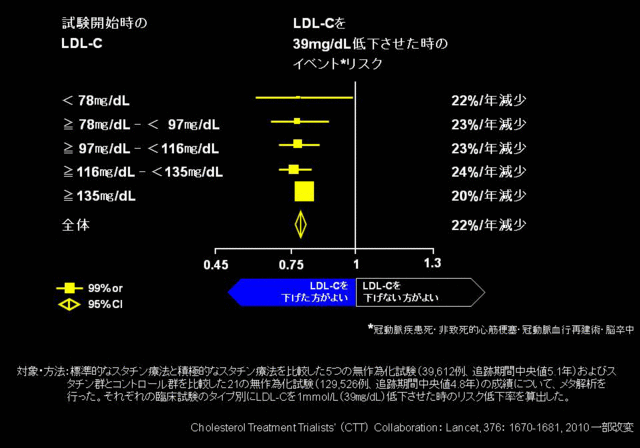
図2 LDLコレステロールの低下と主要血管イベント発症リスクの関係(CTTメタ解析)
高血圧の薬物療法
●薬物療法のポイント高血圧は脳血管障害や冠動脈疾患などの動脈硬化性疾患、さらに心不全、慢性腎臓病などの危険因子であり、管理が重要である。管理目標値は、「若年・中年者:<130/85mmHg、高齢者(65歳以上):<140/90mmHg、糖尿病・慢性腎臓病・心筋梗塞後患者:<130/80mmHg、脳血管障害患者:<140/90mmHg」となっている。高血圧の薬物療法について、ガイドラインの第2章「動脈硬化性疾患予防のための包括的リスク管理」には、「第一選択薬は、Ca拮抗薬、ARB、ACE阻害薬、利尿薬、β遮断薬(αβ遮断薬を含む)の5種類である。それぞれの積極的適応や不適応、禁忌に留意して、個々の患者の病態に合致した薬剤を選択する」とあり、高血圧薬物療法の導入ではこの5種類が主に使用される。これらの降圧薬に関して、BPLTTC(WHOと国際高血圧学会により設立された研究グループ)による臨床試験のメタ解析では、高血圧患者の心血管イベント減少は降圧薬の種類ではなく降圧度に依存することが示されている(図3)。わが国の『高血圧治療ガイドライン2009』にも「降圧薬の心血管病抑止効果の大部分は、その種類よりも降圧度によって規定される」とあるように、高血圧治療において重要なのは、心血管病予防のために降圧薬の種類にかかわらず血圧を下げることである。
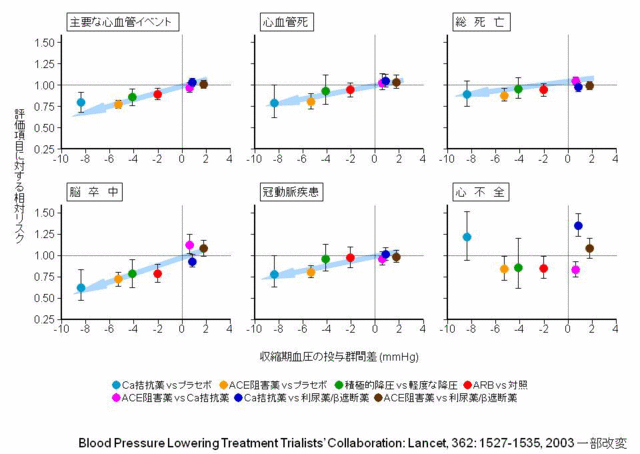
●今後の変更が予測される項目
高血圧治療においても研究が進展している。そこで、最近のエビデンスの集積によって治療方針の変更が予測される2点について触れる。
1点目は、心筋梗塞後患者と糖尿病患者の管理目標値である。前述の血圧の管理目標値のうち心筋梗塞後患者の収縮期血圧(SBP)130mmHg未満に関して、欧州でも従来は虚血性心疾患の二次予防は130mmHg未満とされてきたが、2009年の欧州高血圧学会タスクフォースによる報告では、多数の臨床試験の解析結果から管理目標値は130mmHg台でよいとされている。また、糖尿病患者でも130mmHg台でよいと考えられつつあり、今後、わが国でも心筋梗塞後患者、糖尿病患者のSBPの管理目標値は130mmHg台に変更される可能性がある。
2点目は、糖尿病を合併する高血圧での薬剤選択である。現在は、第一選択がACE阻害薬またはARB、第二選択はこの2剤を増量するかCa拮抗薬または利尿薬を併用するとされている。これに対し、近年のわが国での糖尿病合併高血圧を対象としたエビデンスでは、CASE-J試験のサブグループ解析およびNAGOYA HEART試験において、ARBとCa拮抗薬で心血管イベント抑制効果に差がなかったことが報告されており、今後、新たな薬剤選択を考慮した治療方針の変更も予測される。
山崎氏は最後に、『動脈硬化性疾患予防ガイドライン 2012年版』は「近年のエビデンスをもとに、包括的なリスク管理を目指して各項目が非常に丁寧に作成されている」と評価。また、「実地医家の先生方には、このガイドラインを利用して患者とコミュニケーションをとりながら治療に携わっていただきたい」と診療現場での活用を強調し、講演を結んだ。
INDEX
- 第24回『心房細動』の診断・治療における最新トレンド―AIや家庭で取得したバイタルデータを活用した早期発見の可能性―
- 第23回 日常に潜む脳卒中の大きなリスク、『心房細動』対策のフロントライン―心不全の合併率も高い不整脈「心房細動」の最新知見―
- 第22回 高血圧パラドックスの解消に向けて―脳卒中や認知症、心不全パンデミックを防ぐために必要なこととは?―
- 第21回 健康を支える働き方改革「スローマンデー」の勧め―血圧と心拍数が教える健康的な仕事習慣―
- 第20回「家庭血圧の世界基準を生んだ「大迫(おおはさま)研究」30周年記念~家庭血圧普及のこれまでとこれから。最新知見とともに~
- 第19回「足元のひえにご注意! 気温感受性高血圧とは?」~気温と血圧、循環器病の関係~
- 第18回「2015年問題と2025年問題のために」~循環器疾患の予防による健康寿命の延伸~
- 第17回「ネット時代の健康管理」~生活習慣病の遠隔管理から被災地支援まで~
- 第16回「突然死や寝たきりを防ぐために…」~最新の動脈硬化性疾患予防ガイドラインから~
- 第15回「眠りとは?睡眠と循環器疾患」?こわいのは睡眠時無呼吸だけではない?
- 第14回日本心臓財団メディアワークショップ「コール&プッシュ!プッシュ!プッシュ!」?一般人による救命救急の今?
- 第13回日本心臓財団メディアワークショップ「心房細動治療はこう変わる!」
- 第12回日本心臓財団メディアワークショップ「新しい高血圧治療ガイドライン(JSH2009)」
- 第11回日本心臓財団メディアワークショップ「CKDと循環器疾患」
- 第10回日本心臓財団メディアワークショップ「特定健診・特定保健指導と循環器疾患」
- 第9回日本心臓財団メディアワークショップ「睡眠時無呼吸症候群(SAS)」
- 第8回日本心臓財団メディアワークショップ「動脈硬化を診る」
- 第7回日本心臓財団メディアワークショップ「新しい循環器医療機器の臨床導入をめぐる問題点」
- 第6回日本心臓財団メディアワークショップ「不整脈の薬物治療に未来はあるか」
- 第5回日本心臓財団メディアワークショップ「メタボリックシンドロームのリスク」
- 第4回日本心臓財団メディアワークショップ「高血圧診療のピットホール:家庭血圧に基づいた高血圧の管理」
- 第3回「突然死救命への市民参加:AEDは革命を起こすか」
- 第2回 「心筋梗塞は予知できるか」
- 第1回 「アブラと動脈硬化をEBMから検証する」